胎兒酒精譜系障礙
| 胎兒酒精譜系障礙 | |
|---|---|
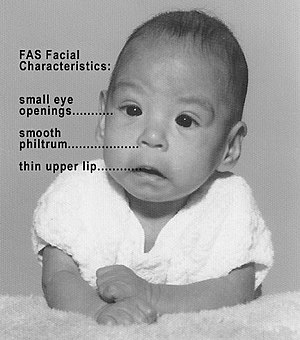 | |
| 患有胎兒酒精綜合症的嬰兒 | |
| 類型 | 特殊性發育障礙、先天性障礙、酒精與健康、疾病 |
| 病因 | alcohol use during pregnancy[*] |
| 分類和外部資源 | |
| 醫學專科 | 小兒科、毒理學 |
| ICD-10 | Q86.0 |
| ICD-9-CM | 760.71 |
| DiseasesDB | 32957 |
| MedlinePlus | 000911 |
| eMedicine | ped/767 |
| MeSH | D005310 |
胎兒酒精譜系障礙(Fetal alcohol spectrum disorders,簡稱FASDs)又稱胎兒酒精症候群,是母親在妊娠期間酗酒對胎兒所造成的先天異常。症狀包含外觀異常、身材矮小、體重過輕、小頭畸形、協調不佳、智力不足、行為異常,以及聽覺及視覺受損[1][2]。成長期間可能出現就學及規範認知障礙、無法參與高風險活動,或濫用酒精及毒品問題[3]。其中最嚴重的是胎兒酒精綜合症(Fetal Alcohol Syndrome,簡稱FAS),其他則包含部分胎兒酒精綜合症(partial Fetal Alcohol Syndrome,簡稱pFAS)、酒精相關性神經發育障礙(alcohol-related neurodevelopmental disorder,簡稱ARND)以及酒精相關性先天缺陷(alcohol-related birth defects,簡稱ARBD)[1][4]。
胎兒酒精譜系障礙是因為孕婦在懷孕過程中飲酒造成[1]。美國研究發現,10%的孕婦在待產的最後一個月曾經飲酒,20-30% 則曾在妊娠期間的某一時間飲酒[5]。4.7% 的北美孕婦則甚至有酗酒的現象[6]。胎兒受影響的程度則取決於母親喝酒的份量、頻率及時間[5]。其他風險則包含高齡孕婦、吸煙,及飲食不均[5]。目前沒有已知孕婦對於酒精的安全攝取量或安全攝取時間[1][7]。母體少量飲酒不會造成胎兒臉部發育異常,但仍可能導致行為問題[6]。酒精可穿越血腦屏障直接影響發育中的胎兒[8]。診斷則須依賴症狀及徵象去判斷[1]。
胎兒酒精譜系障礙可藉由禁止孕婦飲酒來避免[9],因此醫療院所及組織強烈建議禁止孕婦飲酒[10][11][12]。該疾病會導致胎兒永久性的傷害,但治療可以改善症狀[1]。介入治療包含親子互動治療、行為矯治,可能也可以進行藥物治療[13]。
胎兒酒精譜系障礙約影響美國和西歐 2-5% 的人口。在美國平均每1,000名胎兒,就有 0.2 到 9 個FAS個案[14]。在南非的某些族群甚至可能達到 9%。酒精的負面影響從遠古時代就有相關敘述[4]。2002年,每名罹患FAS的孩童一輩子約需額外花費 $2,000,000 美金[14]。「胎兒酒精綜合症」這個字最早於1973年首次使用[4]。
歷史
[編輯]歷史參考
[編輯]在聖經、古希臘及古羅馬都禁止孕婦喝酒,這顯示在歷史上都有對孕婦酗酒及胎兒負面影響的認識。[15]這個主張一直在不同的文獻及書本中重提,但有一項評估指出:原有的歷史文獻並不支持這個古老智慧。[16]
最早於1899年一位利物浦監獄醫生William Sullivan發現孕婦喝酒對胎兒造成影響,他發現了每120個酗酒的女性囚犯較他們沒有喝酒的女性親屬出現較高的死產率。他認為喝酒就是引起這個情況的原因。[17]這個主張與當時主流思想認為智能障礙、貧窮及犯罪行為是遺傳而來背道而馳。郭達德(Henry H. Goddard)於1900年代早期就Kallikak家族的研究就代表了這種早期的想法,[18]縱然後來的研究則顯示這個家族差不多肯定是患有胎兒酒精綜合症。[19]在1900年代中期就酒精中毒的研究都是基於這個遺傳論點。[20]
在1973年正式發現及命名胎兒酒精綜合症前,一些研究都有發現在懷孕期間或哺乳期間喝酒的女性的子女,較沒有喝酒的有所分別,確認喝酒是其中一種可能因素,而非遺傳。
確認為綜合症
[編輯]胎兒酒精綜合症是由兩位美國西雅圖華盛頓大學的畸形學專家Kenneth Lyons Jones及David W. Smith博士於1973年所命名。他們在3個族群中互相沒有關係而母親都有酗酒習慣的8個孩童身上,發現一些顱顏、四肢及心臟血管缺陷的模式,連同出生前的生長缺陷及發展遲緩。[21]畸形的模式顯示那些損害都在出生前造成的。這個發現對一些人造成了震撼,但仍有其他對研究結果感到懷疑。[22]
法國南特的雷默納博士(Paul Lemoine)早於1968年就發表了有關母親酗酒的孩童有一些獨特的特徵,美國西雅圖華盛頓大學亦於1968年至1969年期間進行了一個為期18個月的研究,從11個酗酒母親中證明了妊娠喝酒的風險。這兩個發現於1979年由瑞典哥登堡的研究團所確認。[23]法國、瑞典及美國的學者都因為這些沒有關的孩童的相似容貌及他們過度活躍的行為而感到震驚。[23]
在西雅圖華盛頓大學的發現後四年內,一項包括非人類的靈長目動物研究確認了酒精是一種致畸胎物。直至1978年,總共有245宗胎兒酒精綜合症個案,而這個綜合症亦成為智能障礙的最大成因。
當很多綜合症都是以首先發現者的名字來命名時,David W. Smith卻以普通的詞彙來命名這個症狀。[24]他解釋是想鼓勵預防,相信人們只要知道是酒精導致這個綜合症時,透過病人教育及公眾意識就可以令孕婦戒酒。[24]沒有人會留意所有胎兒酒精綜合症的出生缺憾或是它的患病率[24],但對妊娠時喝酒會令孕婦及胎兒受到傷害有深刻的印象,及複雜的診斷都是這個名稱可以引起的預防作用。
經過及後的研究與臨床經驗,生前酒精暴露會引起一系列的生理、行為及認知的影響,胎兒酒精譜系障礙(Fetal Alcohol Spectrum Disorder,簡稱FASD)是一個新的名詞包含了胎兒酒精綜合症及其他因生前酒精暴露造成的情況。[24]胎兒酒精綜合症是唯一在國際疾病與相關健康問題之統計分類有關孕期酒精暴露的定義名稱,並被編入ICD-9及ICD-10的診斷中。[11][21][25]
診斷
[編輯]在北美洲已經開發了幾個診斷系統:
- 美國國家科學院醫學機構的指引是首個統一了生前酒精暴露的診斷的系統。[11]
- 西雅圖華盛頓大學的「四位診斷代碼」將胎兒酒精譜系障礙的4個主要特徵按李克特量表排列,得出256個代碼並分成22個不同的臨床類別(從正常至胎兒酒精綜合症)。[26]
- 美國疾病控制與預防中心的指引,記錄了在美國診斷的胎兒酒精綜合症的一般共識,但延遲提供胎兒酒精譜系障礙的情況。[27]
- 加拿大的診斷指引,列出了在加拿大診斷胎兒酒精譜系障礙的標準,並協調了醫學機構及西雅圖華盛頓大學的系統。[2]
胎兒酒精綜合症是胎兒酒精譜系障礙在官方ICD-9及ICD-10診斷中有着各專家共識的名稱。診斷必須是跨學科的評估,以評定4個主要的特徵。一般來說,醫生會檢查生長遲緩及胎兒酒精綜合症的面部特徵。而合資格的醫生會檢查中樞神經系統的結構性異常或神經問題,中樞神經系統的破壞會以心理評估、言語治療及職業治療來評定的。生前酒精暴露風險亦可以由合資格的醫生、心理學家、社工或健康顧問來評定。這些專家可以互相配合來評定及解釋數據,並且定立一個綜合、跨學科的診斷報告。
以下4個標準必須同時滿足才能確定是胎兒酒精綜合症:[2][11][26][27]
- 生長遲緩—出生前或出生後身高或體重增長低於10百分位數[28]
- 胎兒酒精綜合症的面部特徵——所有3個特徵都存在[29]
- 中央神經系統破壞——臨床上重大的結構性、神經性或功能性缺失
- 孕期酒精暴露——確認或未知的孕期酒精暴露
鑑別診斷
[編輯]美國疾病控制與預防中心評估了以下的9種綜合症,都是與胎兒酒精綜合症有重疊的特徵,但沒有一種包括了所有3種胎兒酒精綜合症的面部特徵,且都不是因孕期酒精暴露而引起的:[27]
症狀
[編輯]生長遲緩
[編輯]生長遲緩的定義是指因孕期酒精暴露造成低於平均身高、體重或同時兩者,而在一生中的任何時間都可以評定。量度生長須按父母身高、孕齡及其他出生後的問題(如缺乏營養),而最理想是量度出生時的身高及體重。[26]當身高或體重低於適合父母的標準生長表的百10分位數時,就算是遲緩。[28]
美國疾病控制與預防中心及加拿大指引利用百10分位數作為評估生長遲緩。[2][27]四位診斷代碼就容許一個介乎於3百分位數及10百分位數之間的中間等級及低於3百分位數的嚴重等級。[26]生長遲緩可以幫助診斷胎兒酒精綜合症,但對與酒精有關的神經進化病症或靜止性腦部病變的診斷則沒有幫助。
生長遲緩在四位診斷代碼有以下的分級:[26]
- 嚴重——身高及體重低於3百分位數。
- 中度——身高或體重低於3百分位數。
- 輕度——身高或體重介乎3到10百分位數。
- 沒有——身高及體重高於10百分位數。
臉部特徵
[編輯]患有胎兒酒精綜合症的病人會有幾個顱顏異常的特徵。[30] 這些面部特徵顯示了腦部受損,相信是於妊娠的第10-20週出現。[31]
自1975年在診斷標準上的改善得出因孕期酒精暴露造成的3種不同及重要面部特徵,可以用來分辨胎兒酒精綜合症。[32][33]這3個特徵是人中變平、上脣變薄及眼瞼裂隙變小。
西雅圖華盛頓大學研究出了一套胎兒酒精綜合症面部特徵的量度標準。嘴脣及人中由醫生根據指引量度[34],按照有嘴脣及人中組合相片的李克特量表,從正常的1分至嚴重的5分。眼瞼裂隙長度是以卡鉗或間尺來量度,並與眼瞼裂隙長度的生長表作比較。[29]將面部特徵評級是很複雜的,因為這3個特徵是被出生前酒精吸入量獨立地影響。歸納所有標準如下:[26][35]
- 嚴重——所有面部特徵獨立地評級都是屬於嚴重(嘴脣為4或5分;人中為4或5分;眼瞼裂隙長度不多於平均值以下的2個標準差)。
- 中級——兩個特徵被評為嚴重及一個特徵評為中級(嘴脣或人中為3分;眼瞼裂隙長度介乎平均值以下的1-2個標準差)。
- 輕微——包括以下的特徵組合:
- 兩個特徵為嚴重及一個特徵為正常;
- 一個特徵為嚴重及兩個特徵為中級;或
- 一個特徵為嚴重、一個為中級及一個為正常。
- 沒有——所有三個都為正常。
破壞中樞神經系統
[編輯]中樞神經系統受損是胎兒酒精譜系障礙診斷的主要特徵。孕期酒精暴露可以破壞腦部導致一連串的表面至深層的缺憾,這視乎暴露的劑量、時間及頻率,並胎兒及母親的遺傳傾向。[11][36]中央神經系統受損可以從3個方面來評估,即結構性、神經性及功能性的缺憾。
所有上述的診斷系統都可以評估中央神經系統的受損,但標準不同。醫學機構系統需要結構性及神經性缺憾來診斷胎兒酒精綜合症。[11]四位診斷代碼及美國疾病控制與預防中心指引則要量度在3個或以上功能區的異常達至2個或更差的標準差。[26][27]四位診斷代碼進一步說明了中央神經系統受損的程度:
- 明確——胎兒酒精綜合症或靜止性腦部病變的結構性或神經性缺憾。
- 大概——3個或以上功能區的明顯障礙達至2個或更差的標準差。
- 可能——1-2個功能區的輕度至中級障礙達至2個或更差的標準差,或從臨床評估中不能將中央神經系統受損排除。
- 不可能——沒有中央神經系統受損的證據。
結構性破壞
[編輯]腦部的結構性破壞是可見的,孕期酒精暴露會對腦部或其結構造成物理性破壞。結構性異常包括頭小畸形,或其他腦部結構異常,如胼胝體的發育不良、小腦發育不全。[11]
確定頭小畸形是要以頭圓周,即前額腦區底部圓周,來與適當的生長表作出比較。[28]其他結構性缺陷可以透過成像技術來觀察。由於成像過程昂貴及相對地較難接近,胎兒酒精綜合症很少會以非頭小畸形的結構性缺陷來診斷。
因孕期酒精暴露而造成中樞神經系統結構性缺陷的證據可以結論出胎兒酒精綜合症,而神經性及功能性的缺陷亦很高可能隨之而來。[2][11][26][27]
在懷孕首3個月,酒精影響腦細胞的移行及組織,造成腦部的結構性畸形或缺陷。[37]在第6-9個月,破壞可以延伸至負責記憶、學習、感情及將視覺與聽覺資訊編碼的海馬體,引起神經性及功能性的缺陷。[38]
直至2002年,共有25個嬰兒屍體解剖個案是患有胎兒酒精綜合症。首宗個案發生於1973年,一個於出生後不久死亡的嬰兒。[15]檢查發現有廣泛的腦部受損,包括有頭小畸形、移行異常、胼胝體發育不全及在左腦有大量的神經膠質與軟腦膜異位。[39]
於1977年,另一個嬰兒於出生後十天死亡,其母親亦是有酗酒惡習的。屍體解剖顯示有嚴重的腦水腫、異常神經移行及細小的胼胝體與小腦。胎兒酒精綜合症都會與腦幹及小腦的改變、胼胝體及前連合發育不全、神經移行失誤、缺乏嗅球、脊髓脊髓膜膨出和孔洞腦畸形有關。[39]
神經上的破壞
[編輯]當結構性破壞並不可見企存在時,可以評估神經性破壞。就胎兒酒精綜合症,神經性破壞是因生前孕期酒精暴露對中央神經系統、周邊神經系統或自主神經系統的破壞。神經性問題須由醫生確定,且不是由出生後的發燒、腦震盪、創傷性腦損傷等影響。
所有診斷系統對中央神經系統在神經層面的受損有着相同性,因孕期酒精暴露造成的神經性異常會可以診斷出胎兒酒精綜合症,且功能性異常也一樣。[2][11][26][27]
神經性問題可以以硬件徵或可診斷的障礙來表示,如癲癇或其他障礙。軟件徵則是較廣泛及非特定的神經性異常或徵狀,如異常的動作技能、感音神經性失去聽覺、步調不準、笨拙、眼睛手部協調不良或感覺統合失調。很多軟件徵都有着常模參照條件,而其他則要在臨床進行評估。
功能性破壞
[編輯]當結構性或神經性破壞都不可見時,所有診斷系統都容許以功能性異常來評估因孕期酒精暴露造成的中央神經系統受損。[11][26][27][2]功能性損害有因生前酒精暴露導致可見或可量度的日常性缺失、問題、遲緩或異常等,一般稱為發展障礙。但是並沒有特定模式的共識[11],當中只有美國疾病控制與預防中心指引標示發展遲緩[27],所以評估標準亦有所不同。
以下是四個診斷系統所列出胎兒酒精綜合症的功能性破壞:
- 有證據顯示在學習障礙、學業成就、衝動控制、社交認知、溝通、抽象化、數學技巧、記憶、注意力及判斷力上有複雜的行為或認知模式,且與發展水平不符。[11]
- 在執行功能、記憶、認知力、適應能力、學業成就、語言、動作技能、注意力及運動水平中的其中三個或以上的標準化測驗中,達至兩個或更多的標準差。[26]
- 一般認知缺失在標準化測驗的3分位數以下。[27]
- 在認知、執行功能、動作技能、注意力或活動過度問題、社交技巧、感覺問題、社會交往、記憶、對普通訓導感到困難中的其中三個或以上的標準化測驗,不多於16分位數。[27]
- 在認知、溝通、學業成就、記憶、執行功能、適應能力、社交技巧及社會交往中的其中三個或以上的標準化測驗,達至兩個或更多的標準差。
孕期酒精暴露
[編輯]孕期酒精暴露是要透過面見親生母親或其他知悉母親懷孕期間喝酒情況的家庭成員、出生前健康紀錄、已有的出生紀錄、法庭紀錄、藥物上癮治療紀錄、或其他可靠資料來作出評估。
暴露水平是以已確認暴露、不明暴露及已確認沒有暴露來評估,當中已確認暴露在四位診斷代碼中被分類為高風險及一些風險:
- 高風險——已確認的酒精暴露,在早期懷孕期間達至每星期最少100mg/dL的血液酒精濃度。
- 一些風險——已確認的酒精暴露,但份量少於高風險或不明確的攝取模式。
- 未知風險——不明的酒精攝取量。
- 沒有風險——確認沒有孕期酒精暴露,可以排除胎兒酒精綜合症的可能性。
已確認的暴露
[編輯]孕期酒精暴露的份量、頻率及時間都對胎兒酒精綜合症的其他三個主要特徵有顯著的影響。雖然一致認為酒精就是致畸胎物,但是就毒性的暴露水平上卻沒有明確的共識。[11]美國疾病控制與預防中心指引在診斷上完全沒有提及這個元素。醫療機構及加拿大指引確認過多酒精暴露的重要性,但就沒有任何診斷標準。加拿大指引討論了清晰度,並指出過多的酒精暴露是按美國國立酒精濫用和酒精中毒研究所所定義的「30天期間內,5天或以上喝多於5杯」。[40]
四位診斷代碼將生前酒精暴露分為高風險及一些風險的級別。它將高風險暴露定為在早期懷孕期間達至每星期最少100mg/dL的血液酒精濃度。若女性一次喝6-8杯啤酒,血液酒精濃度可達55mg。[26]
不明的暴露
[編輯]對於很多收養或成年病人及寄養孩童,紀錄或其他可靠的資料來源都已經失去。報導於妊娠期間喝酒亦會令孕婦有所警惕,特別是正在喝酒的孕婦[27]。在這些個案中,所有診斷系統都會指明不明的孕期酒精暴露。在沒有這個資料下,只要其他胎兒酒精譜系障礙的主要特徵在臨床時存在,就能診斷胎兒酒精綜合症。
相關症狀
[編輯]胎兒酒精綜合症亦會同時有其他狀況,都是由孕期酒精暴露引起的。但是,這些狀況被認為是與酒精有關的出生缺陷[11],而非胎兒酒精綜合症的診斷條件:
- 心臟——心雜音,但一般在1歲後就會消失;最常見的有心室中隔缺損,緊隨而有心房中隔缺損。
- 骨骼——關節異常,包括不正常的位置及功能、改變了的掌紋、細小的遠節趾骨及細小的尾指指甲。
- 腎臟——馬蹄鐵腎、發育不全。
- 眼睛——斜視、視神經發育不良[41](可能導致光敏感、視力衰退或不自主的眼睛運動)。
- 偶爾異常——眼皮下垂症、小眼畸形、帶有或沒有顎裂的唇裂、蹼狀頸、短頸、法洛氏四聯症、主動脈窄縮、脊柱裂及腦水腫。
預後
[編輯]初級障礙
[編輯]胎兒酒精綜合症的初級障礙是孩童出生後因中央神經系統受損的功能性困難。這些障礙不時被誤以為是行為問題,但其實背後的成因是中央神經系統的破壞。[42]功能性問題的準確結構並不能經常完全清楚,但動物檢測提供了功能性問題與因孕期酒精暴露造成的腦部破壞之間的關連。有代表性的例子有:
功能性障礙可以包括許多範疇,而普遍的功能性障礙包括:[42][46][47]
- 成績——學習障礙。
- 適應行為——未能控制衝動、個人範圍模糊、憤怒管理乏力、頑固、強制性行為、對陌生人過份親切、缺乏日常生活技能、發展遲緩。
- 注意力——注意力不足過動症、注意力分散。
- 認知——智能障礙、受壓時感到混亂、抽象化困難、分辨真實及幻想有困難、遲緩的認知過程。
- 執行功能——判斷力低、資料處理障礙、感知模式困難、推理能力低、文字與行動之間的關聯不一致、廣義化能力低。
- 語言——語言表達障礙或語言接收障礙、只能掌握部份觀念、缺乏理解比喻、慣用語或挖苦的能力。
- 記憶——短時記憶力差、知識及記憶不一致。
- 動作技能——書寫能力差、精細動作技能或肢體動作技能較弱、動作技能發展遲緩。
- 感覺統合及輕微神經問題——感覺統合失調、感覺防禦、對刺激不敏感。
- 社會交往——不善搭訕、不能閱讀非言語或社交性暗示、無故饒舌。
次級障礙
[編輯]胎兒酒精綜合症的次級障礙會在較後階段,一般當初級障礙與社會期望不符時出現。次級障礙可以透過早期治療或適當的支援服務得到改善。西雅圖華盛頓大學研究了473件個案,發現了六個主要的次級障礙:
- 心理健康問題——超過90%的個案同時患有注意力不足過動症、憂鬱症或其他心理疾病。
- 不良學校經驗——60%的個案遭停學或趕出學校,或退學。
- 官司纏身——60%的個案被檢控或遭定罪。
- 禁閉——約50%的個案須接受留院的精神或藥物依賴治療,或因犯罪而被監禁。
- 不當性行為——50%的個案會性示好、非禮或性關係雜亂。
- 酒精或藥物問題——35%的個案會濫用或依賴酒精或藥物。
成年患者(21歲或以上)亦會有額外的兩個次級障礙:
- 生活依賴——80%的個案與家人或朋友同住、或接受某類型的援助。
- 工作問題——80%的個案須接受不斷的工作指導、不能維持工作或失業等。
保護因子
[編輯]在同一個研究亦發現了八個通用保護因子,可以減低次級障礙的出現率:
- 72%的人生生活在一個穩定及培育的家庭
- 6歲前診斷出胎兒酒精綜合症
- 從未受暴力影響
- 維持每一個生活環境最少2.8年
- 8-12歲期間生活在好質素的家庭(滿足10個或以上的質素)
- 適合發展障礙服務
- 接受胎兒酒精綜合症診斷
- 13%的人生能滿足基本需要
另一項研究顯示音樂、樂器演奏、作曲、唱歌、藝術、拼字、閱讀、電腦、機械、木工、技能職業(如燒焊、電工等)、寫作及詩詞等興趣或技能可以幫助患有胎兒酒精譜系障礙的人顯得突出,而這些亦應在治療計劃中被好好利用。[46]
治療
[編輯]胎兒酒精綜合症是不能治癒的,因為中央神經系統受損是永久的,不過治療仍是可能的。因為中央神經系統受損、徵狀、次級障礙及需要會按不同人而有所不同,並沒有一種統一的治療方法。相反,全面及基於病人需要的多模型方式才能有效。有幾個治療的模型現正被使用,很多研究認為多個治療方法可以改善負面的影響。
醫藥治療
[編輯]傳統的醫藥治療(即精神藥品)經常被使用,因為很多胎兒酒精綜合症的症狀會被誤會成其他障礙或與之重疊,最明顯的有注意力不足過動症。[48]例如一個患者是怠慢他人的、沒有完成家庭作業及不能維持坐下等都會很易被診斷成為注意力不足過動症,尤其是當病人未有進行胎兒酒精綜合症的診斷。一般的做法是轉介往小兒科醫生,小兒科醫生可能會建議嘗試使用利他能。
藥物在治療胎兒酒精綜合症是很重要,但必須與其他治療方式一拼使用,以應付多種的障礙。
行為療法
[編輯]傳統的行為治療是根據學習理論的,學習理論是很多教養及專業策略及治療的基礎。[46]連同一般教養模式,這些策略很多時預設對象是患有胎兒酒精綜合症。由於對立違抗性障礙、行為規範障礙、反應性依附障礙等都與胎兒酒精綜合症有所重疊,所有有時認為行為治療是有效的。很多時患者在特殊教育學校的學業成績差,可以利用學習理論、行為矯正及成果導向教育。
由於胎兒酒精綜合症患者的學習系統受損,行為治療並非經常有效,或長時間有效,尤其是因胎兒酒精綜合症引起的或惡化的重疊障礙。[46]埃爾菲·艾恩(Alfie Kohn)指獎勵及懲罰在一般情況下可能有短期效用,但在長期並不成功,這是由於這方式沒有考慮滿足(即值得學習)、共同體(即安全及合作學習的環境)及選擇(即作出選擇或是跟從指示)。[49] 雖然這些元素在治療上有一些用處,但它們本身卻不能提升表現。[46]而艾恩對行為治療的質疑顯示有一些重要的因素是在學習理論之外,這支持了更多模型的治療方式,如在傾向性模型及神經行為方法等
發展架構
[編輯]很多有關胎兒酒精綜合症的書本及講義都建議基於發展心理學的發展方法,但很多這些方法都沒有詳細解釋或只提供很小的支持理論。最佳的人類發展可以分為幾個階段,如讓·皮亞傑(Jean Piaget)的認知發展論、愛利克·埃里克森(Erik Erikson)的心理社會發展階段、約翰·鮑比(John Bowlby)的 依附理論及其他發展階段理論。胎兒酒精綜合症影響正常發展[47],會導致階段延後、跳過或不成熟發展。隨着時間的發展,正常的孩童應可以克服生活上升的要求,但患者卻不能。[47]
知道孩童的發展階段,就可以設計治療胎兒酒精綜合症的方法,以幫助患者達至發展階段的要求。[47]若患者是在適應行為遲緩,治療可以透過額外的教育及訓練、提醒、建議來針對特定的遲緩,以支持理想的功能水平。這個方法比行為治療更進一步,因為它考慮了患者的發展需要。
傾向性模型
[編輯]傾向性模型的觀點是需要有人主動地在患者與環境之間作出調和。傾向性活動是由一個倡導者進行(一般是家庭成員、朋友或個案管理者),並且分為三個基本分類:
- 倡導者須向患者身處的環境指出及解釋胎兒酒精綜合左及其障礙。
- 倡導者代表患者引起改變或適應。
- 倡導者協助患者建立及達至可達到的目標。
傾向性模型是建議的治療方法,尤其當患者在學校建立標準個別化教育計劃時。[48]
對於發展架構的認識可以幫助傾向性模型,而為了患者的實習,系統上就需要有介入,如在學校、社工等。幾個胎兒酒精綜合症的機構亦在社區實務上使用傾向性模型。[50][51]
神經行為方法
[編輯]神經行為方法集中在行為及認知過程背後的神經學。[46]它是一個綜合的方法去承認及鼓勵多模型的治療。神經行為方法是將單一的治療方法轉為一套互相呼應的方法,以處理胎兒酒精綜合症問題的複雜性。
神經行為方法的特徵是基於患者的中央神經系統損壞及特別需要而嘗試從不同的方向來進行治療,而非只單一進行沒有成果的行為治療。[52]這個方法鼓勵更多建基於興趣及長處的治療,透過成功鼓勵及發展患者的正面結果。[46]
公眾健康及政策
[編輯]在公共衛生及公共政策層面上可以鼓勵胎兒酒精綜合症的預防及運用公共資源來協助患者。它與傾向性模型有關,但是在一個系統層面上作出鼓勵。
預防
[編輯]酒精是致畸胎物,唯一肯定可以防止胎兒酒精綜合症的方法是在妊娠期間避免喝酒。有些研究指小量的酒精並不會對胎兒造成風險,當然完全不攝入酒精能保證絕對安全。[53][54][55][56][57][58][59][60]美國醫療總監於1981年及2005年建議婦女在懷孕期間戒酒,避免在懷孕初期造成破壞。[10]美國於1988年後亦有法例規定酒精性飲料的器皿上須有警告標語。
參考
[編輯]- ^ 1.0 1.1 1.2 1.3 1.4 1.5 Facts about FASDs. April 16, 2015 [10 June 2015]. (原始內容存檔於2021-05-04).
- ^ 2.0 2.1 2.2 2.3 2.4 2.5 2.6 Chudley A, Conry J, Cook J; et al. Fetal alcohol spectrum disorder: Canadian guidelines for diagnosis. CMAJ. 2005, 172 (5 Suppl): S1–S21 [2007-04-23]. PMID 15738468. (原始內容存檔於2011-06-10).
- ^ Coriale, G; Fiorentino, D; Di Lauro, F; Marchitelli, R; Scalese, B; Fiore, M; Maviglia, M; Ceccanti, M. Fetal Alcohol Spectrum Disorder (FASD): neurobehavioral profile, indications for diagnosis and treatment.. Rivista di psichiatria. 2013, 48 (5): 359–69. PMID 24326748. doi:10.1708/1356.15062.
- ^ 4.0 4.1 4.2 Riley, EP; Infante, MA; Warren, KR. Fetal alcohol spectrum disorders: an overview.. Neuropsychology review. June 2011, 21 (2): 73–80. PMID 21499711. doi:10.1007/s11065-011-9166-x.
- ^ 5.0 5.1 5.2 Fetal Alcohol Exposure. April 2015 [10 June 2015]. (原始內容存檔於2015-06-10).
- ^ 6.0 6.1 McHugh, RK; Wigderson, S; Greenfield, SF. Epidemiology of substance use in reproductive-age women.. Obstetrics and gynecology clinics of North America. June 2014, 41 (2): 177–89. PMID 24845483. doi:10.1016/j.ogc.2014.02.001.
- ^ Williams, J. F.; Smith, V. C. Fetal Alcohol Spectrum Disorders. Pediatrics. 19 October 2015, 136 (5): e1395–e1406. doi:10.1542/peds.2015-3113.
- ^ Fetal Alcohol Spectrum Disorder: Management and Policy Perspectives of FASD. John Wiley & Sons. 2011: 73–75 [2016-06-18]. ISBN 9783527632565. (原始內容存檔於2019-06-05).
- ^ Alcohol Use in Pregnancy. April 17, 2014 [10 June 2015]. (原始內容存檔於2021-04-16).
- ^ 10.0 10.1 Vice Admiral Richard H. Carmona. A 2005 Message to Women from the U.S. Surgeon General (PDF). 2005 [12 June 2015]. (原始內容 (PDF)存檔於2021-04-11).
- ^ 11.00 11.01 11.02 11.03 11.04 11.05 11.06 11.07 11.08 11.09 11.10 11.11 11.12 11.13 Committee to Study Fetal Alcohol Syndrome, Division of Biobehavioral Sciences and Mental Disorders, Institute of Medicine. Fetal alcohol syndrome : diagnosis, epidemiology, prevention, and treatment. Washington, D.C.: National Academy Press. 1995 [2016-06-18]. ISBN 0-309-05292-0. (原始內容存檔於2016-03-11).
- ^ Australian Government National Health and Medical Research Council. [4 November 2012]. (原始內容存檔於2012-11-05).
- ^ Roszel, EL. Central nervous system deficits in fetal alcohol spectrum disorder.. The Nurse practitioner. 13 April 2015, 40 (4): 24–33. PMID 25774812. doi:10.1097/01.npr.0000444650.10142.4f.
- ^ 14.0 14.1 Data & Statistics Prevalence of FASDs. Center for Disease Control and Prevention. April 16, 2015 [10 June 2015]. (原始內容存檔於2021-05-07).
- ^ 15.0 15.1 Jones, K.L., & Smith, D.W. (1973). Recognition of the fetal alcohol syndrome in early infancy. Lancet, 2, 999–1001. PMID 4127281
- ^ Abel, E.L. (1999). Was the Fetal Alcohol Syndrome recognized by the Greeks and Romans? Alcohol and Alcoholism, 34(6), 868-872. PMID 10659722
- ^ Sullivan, W.C. (1899). A note on the influence of maternal inebriety on the offspring. Journal of Mental Science, 45, 489-503.
- ^ Goddard, H.H. (1912). The Kallikak Family: A Study in the Heredity of Feeble-Mindedness. New York: Macmillan.
- ^ Karp, R.J., Qazi, Q.H., Moller, K.A., Angelo, W.A., & Davis, J.M. (1995). Fetal alcohol syndrome at the turn of the century: An unexpected explanation of the Kallikak family. Archives of Pediatrics and Adolescent Medicine, 149(1), 45-48. PMID 7827659
- ^ Haggard, H.W., & Jellinek, E.M. (1942). Alcohol Explored. New York: Doubleday.
- ^ 21.0 21.1 Jones, K.L., Smith, D.W, Ulleland, C.N., Streissguth, A.P. (1973). Pattern of malformation in offspring of chronic alcoholic mothers. Lancet, 1, 1267-1271. PMID 4126070
- ^ Streissguth, A.P. (2002). In A. Streissguth, & J. Kanter (Eds.), The Challenge in Fetal Alcohol Syndrome: Overcoming Secondary Disabilities. Seattle: University of WA Press. ISBN 978-0-295-97650-1.
- ^ 23.0 23.1 Olegard, R., Sabel, K.G., Aronsson, M. Sandin, B., Johannsson, P.R., Carlsson, C., Kyllerman, M., Iversen, K. & Hrbek, A. (1979). Effects on the child of alcohol abuse during pregnancy. Acta Paediatrica Scandinavica, 275, 112-121. PMID 291283
- ^ 24.0 24.1 24.2 24.3 Clarren, S.K. (2005). A thirty year journey from tragedy to hope. Foreword to Buxton, B. (2005). Damaged Angels: An Adoptive Mother Discovers the Tragic Toll of Alcohol in Pregnancy. New York: Carroll & Graf. ISBN 978-0-7867-1550-3.
- ^ Clarren, S.K., & Smith, D.W. (1978). Fetal alcohol syndrome. New England Journal of Medicine, 298, 1063-1067. PMID 347295
- ^ 26.00 26.01 26.02 26.03 26.04 26.05 26.06 26.07 26.08 26.09 26.10 26.11 Astley, S.J. Diagnostic Guide for Fetal Alcohol Spectrum Disorders: The 4-Digit Diagnostic Code. Seattle: University of Washington. 2004 [2007-04-23]. (原始內容存檔於2006-12-16).
- ^ 27.00 27.01 27.02 27.03 27.04 27.05 27.06 27.07 27.08 27.09 27.10 27.11 CDC. Fetal Alcohol Syndrome: Guidelines for Referral and Diagnosis (PDF). July 2004 [2007-04-11]. (原始內容 (PDF)存檔於2007-06-19).
- ^ 28.0 28.1 28.2 National Center for Growth Statistics. Clinical growth charts. [2007-04-10]. (原始內容存檔於2021-04-15).
- ^ 29.0 29.1 FAS Diagnostic and Prevention Network. FAS facial features. University of Washington. [2007-04-10]. (原始內容存檔於2019-09-14).
- ^ Jones K, Smith D. The fetal alcohol syndrome. Teratology. 1975, 12 (1): 1–10. PMID 1162620.
- ^ Renwick J, Asker R. Ethanol-sensitive times for the human conceptus. Early Hum Dev. 1983, 8 (2): 99–111. PMID 6884260.
- ^ Astley SJ, Clarren SK (1996). "A case definition and photographic screening tool for the facial phenotype of fetal alcohol syndrome". Journal of Pediatrics, 129(1), 33-41. PMID 8757560
- ^ Astley SJ, Stachowiak J, Clarren SK, Clausen C. (2002). "Application of the fetal alcohol syndrome facial photographic screening tool in a foster care population". Journal of Pediatrics, 141(5), 712-717. PMID 12410204
- ^ FAS Diagnostic and Prevention Network. Lip-philtrum guides. University of Washington. [2007-04-10]. (原始內容存檔於2019-09-11).
- ^ Astley, Susan. Backside of Lip-Philtrum Guides (2004) (PDF). (頁面存檔備份,存於互聯網檔案館) University of Washington, Fetal Alcohol Syndrome Diagnostic and Prevention Network.
- ^ West, J.R. (Ed.) (1986). Alcohol and Brain Development. New York: Oxford University Press.
- ^ Clarren S, Alvord E, Sumi S, Streissguth A, Smith D. Brain malformations related to prenatal exposure to ethanol. J Pediatr. 1978, 92 (1): 64–7. PMID 619080.
- ^ Coles C, Brown R, Smith I, Platzman K, Erickson S, Falek A. Effects of prenatal alcohol exposure at school age. I. Physical and cognitive development. Neurotoxicol Teratol: 357–67. PMID 1921915.
- ^ 39.0 39.1 Mattson, S.N., & Riley, E.P. (2002). "Neurobehavioral and Neuroanatomical Effects of Heavy Prenatal Exposure to Alcohol," in Streissguth and Kantor. (2002). p. 10.
- ^ U.S. Department of Health and Human Services. (2000). National Institute on Alcohol Abuse and Alcoholism. Tenth special report to the U.S> Congress on alcohol and health: Highlights frfom current research. Washington, DC: The Institute.
- ^ Strömland K, Pinazo-Durán M. Ophthalmic involvement in the fetal alcohol syndrome: clinical and animal model studies. Alcohol Alcohol: 2–8. PMID 11825849.
- ^ 42.0 42.1 Malbin, D. (1993). Fetal Alcohol Syndrome, Fetal Alcohol Effects: Strategies for Professionals. Center City, MN: Hazelden. ISBN 978-0-89486-951-8
- ^ Abel EL, Jacobson S, Sherwin BT (1983). "In utero alcohol exposure: Functional and structural brain damage". Neurobehavioral Toxicology and Teratology, 5, 363-366. PMID 6877477
- ^ Meyer L, Kotch L, Riley E. Neonatal ethanol exposure: functional alterations associated with cerebellar growth retardation. Neurotoxicol Teratol: 15–22. PMID 2314357.
- ^ Zimmerberg B, Mickus LA (1990). "Sex differences in corpus callosum: Influence of prenatal alcohol exposure and maternal undernutrition". Brain Research, 537, 115-122. PMID 2085766
- ^ 46.0 46.1 46.2 46.3 46.4 46.5 46.6 Malbin, D. (2002). Fetal Alcohol Spectrum Disorders: Trying Differently Rather Than Harder. Portland, OR: FASCETS, Inc. ISBN 978-0-9729532-0-7.
- ^ 47.0 47.1 47.2 47.3 McCreight, B. (1997). Recognizing and Managing Children with Fetal Alcohol Syndrome/Fetal Alcohol Effects: A Guidebook. Washington, DC: CWLA. ISBN 978-0-87868-607-0.
- ^ 48.0 48.1 Buxton, B. (2005). Damaged Angels: An Adoptive Mother Discovers the Tragic Toll of Alcohol in Pregnancy. New York: Carroll & Graf. ISBN 978-0-7867-1550-3.
- ^ Kohn, A. (1999). Punished by Rewards: The Trouble with Gold Stars, Incentive Plans, A's, Praise, and Other Bribes. Boston: Houghton Mifflin. ISBN 978-0-618-00181-1.
- ^ National Organization on Fetal Alcohol Syndrome. [2007-04-11]. (原始內容存檔於2007-04-05).
- ^ Minnesota Organization on Fetal Alcohol Syndrome. [2007-04-11]. (原始內容存檔於2007-04-05).
- ^ Fetal Alcohol Syndrome Consultation, Education and Training Services, Inc. Understanding FASD (Fetal Alcohol Spectrum Disorders). [2007-04-11]. (原始內容存檔於2007-04-04).
- ^ Abel E. (1996). "'Moderate' drinking during pregnancy: cause for concern?" Clinica Chimica Acta, 246, 149-154. PMID 8814963
- ^ Day NL (1992). "The effects of prenatal exposure to alcohol." Alcohol Health and Research World, 16(2), 328-244.
- ^ Florey CD, et al. (1992). "A European concerted action: maternal alcohol consumption and its relation to the outcome of pregnancy and development at 18 months." International Journal of Epidemiology, 21 (Supplement #1). PMID 1399218
- ^ Forrest F, Florey CD (1991). "Reported social alcohol consumption during pregnancy and infants' development at 18 months". British Medical Journal, 303, 22-26. PMID 1859950
- ^ Goodlett CR, Peterson SD (1995). "Sex differences in vulnerability to developmental spatial learning deficits induced by limited binge alcohol exposure in neonatal rats". Neurobiological Learning and Memory, 64(3), 265-275. PMID 8564380
- ^ Polygenis D, et al. (1988). "Moderate alcohol consumption during pregnancy and the incidence of fetal malformations: a meta-analysis". Neurotoxicol Teralol., 20, 61-67. PMID 9511170
- ^ Streissguth AP, et al. (1994). "Prenatal alcohol and offspring development: the first fourteen years". Drug and Alcohol Dependence, 36(2), 89-99. PMID 7851285
- ^ Wilkie, S. (1997). Global overview of drinking recommendations and guidelines, AIM Digest (Supplement), June 1997, 2-4.
其他資料
[編輯]- Astley S. Fetal alcohol syndrome prevention in Washington State: evidence of success. Paediatric and Perintal Epidemiology. 2004, 18 (5): 344–51. PMID 15367321.
- Astley S, Clarren S. Measuring the facial phenotype of individuals with prenatal alcohol exposure: correlations with brain dysfunction. Alcohol and Alcoholism. 2001, 36 (2): 147–59. PMID 11259212.
- Clarren S. Central nervous system malformations in two offspring of alcoholic women. Birth Defects Orig Artic Ser. 1977, 13 (3D): 151–3. PMID 922133.
- Grant T, Ernst C, Streissguth A. An intervention with high-risk mothers who abuse alcohol and drugs: the Seattle Advocacy Model. American Journal of Public Health. 1996, 86 (12): 1816–7. PMID 9003147.
- Mattson, S.N., & Riley, E.P. (2002). Neurobehavioral and Neuroanatomical Effects of Heavy Prenatal Exposure to Alcohol, in Streissguth, A.P., & Kanter, J. (Eds.) The Challenge in Fetal Alcohol Syndrome: Overcoming Secondary Disabilities. First published in 1997. ISBN 978-0-295-97650-1
- Olegård R, Sabel K, Aronsson M, Sandin B, Johansson P, Carlsson C, Kyllerman M, Iversen K, Hrbek A. Effects on the child of alcohol abuse during pregnancy. Retrospective and prospective studies. Acta Paediatrica Scandinavica Suppl. 1979, 275: 112–21. PMID 291283.
- Ratey, J.J. (2001). A User's Guide to the Brain: Perception, Attention, and the Four Theaters of the Brain. New York: Vintage Books. ISBN 978-0-375-70107-8.
- Ulleland CN, Wennberg RP, Igo RP, Smith NJ (1970). "The offspring of alcoholic mothers". Abstract. American Pediatric Society for Pediatric Research.
外部連結
[編輯]- Congressional Caucus on Fetal Alcohol Spectrum Disorders
- Fetal Alcohol Syndrome Diagnostic & Prevention Network (FAS DPN) (頁面存檔備份,存於互聯網檔案館)
- CDC National Center on Birth Defects and Developmental Disabilities
- Foetal Alcohol Syndrome Aware UK
- Iceberg—a quarterly international educational newsletter on FASD
- Fetal Alcohol Syndrome prevention campaign in South Africa (頁面存檔備份,存於互聯網檔案館)
